|
 1. Définitions (diagnostic positif) 1. Définitions (diagnostic positif)
Les urgences hypertensives (ou "crises aiguës hypertensives") sont les rares situations qui requièrent une réduction immédiate de la pression artérielle, pas nécessairement à un niveau normal, pour prévenir ou limiter un dommage viscéral (JNC VI).
Les urgences hypertensives sont définies comme une élévation aiguë de la pression artérielle, généralement extrème, menaçant le pronostic vital à court terme et nécessitant une prise en charge immédiate et en hospitalisation.
La notion durgence hypertensive nest donc pas définie par un seuil tensionnel mais par lassociation de lélévation tensionnelle aiguë avec une souffrance viscérale.
Une liste limitative de ces situations est donnée dans le tableau 1.
Tableau 1 : Liste des urgences hypertensives
- Encéphalopathie hypertensive
- Hémorragie cérébro-méningée
- Insuffisance ventriculaire gauche aiguë avec oedème pulmonaire
- Infarctus du myocarde, angor instable
- Dissection aortique
- Eclampsie
|
2. Physiopathologie
La pression artérielle est une variable régulée par la résistance périphérique et le contenu en sodium intravasculaire. La positivation aiguë du bilan sodé (rétention hydro-sodée), laugmentation de la résistance aortique ou artériolaire peuvent entraîner une élévation aiguë de la pression artérielle. Elles surviennent par exemple au cours des glomérulonéphrites aiguës, de léclampsie, de la dissection aortique, de lexposition à des agents presseurs exogènes (cocaine) ou endogènes (catécholamines dans le phéochromocytome), et au cours dévènements déclanchant une réponse adrénergique intense (infarctus du myocarde, accident vasculaire cérébral, suite de pontage coronaire, intervention neuro-chirurgicale, stress douloureux ou anxiogène).
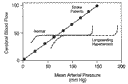
Quelque en soit le mécanisme initial lélévation de la pression artérielle est dautant plus ample et rapide que le baroréflexe et la compliance artérielle sont plus réduits. Ces mécanismes tampons saltèrent avec lâge si bien que les élévations aiguës de la pression artérielle sont plus fréquentes et plus souvent compliquée chez les sujets agés qui sont aussi plus sensibles aux conséquences dune réduction pharmacologique de la pression artérielle. Au niveau des tissus périphériques les fluctuations de la pression artérielle centrale sont amorties par des systèmes régionaux dautorégulation (cérébrale, coronaire, rénale). Lautorégulation normale sert à maintenir une pression de perfusion locale constante malgré les fluctuations de la pression artérielle systémique. Lautorégulation est un processus adaptatif permettant le maintien dune perfusion tissulaire relativement constante et protégeant les petits vaisseaux distaux des à-coups tensionnels systémiques. En cas dhypertension chronique lautorégulation est réglée autours du niveau élevé de pression artérielle habituelle du patient.
Lautorégulation cérébrale est définie par le maintien dun débit cérébral constant sur une large plage de valeurs tensionnelles (entre 60 et 120 mmHg chez le sujet normal). Chez le sujet hypertendu permanent et chez le sujet âgé, la plage dautorégulation est déplacée vers la droite, ce glissement étant lentement réversible (quelques semaines) après normalisation prolongée des chiffres tensionnels. Lautorégulation maintient la perfusion tissulaire au cours du traitement de lhypertension, essentiellement par vasodilatation artérielle et artériolaire. Cependant une hypotension excessive, en-dessous du seuil dautorégulation peut entraîner des signes dischémie daval. Lhypertrophie artériolaire liée à lhypertension chronique implique que lischémie survient pour des niveaux de pression artérielle plus élevés que chez le sujet normotendu.
En général le risque de manifestations ischémiques est faible tant que la pression artérielle nest pas diminuée de façon aiguë de plus de 25 % en dessous des valeurs de base. Une diminution graduelle et lente de la pression artérielle est donc indiquée chez les patients avec une maladie cérébro-vasculaire connue ou une HTA ancienne non contrôlée. Un marqueur potentiel dartériolopathie cérébrale est la présence au FO dartères rigides cuivrées avec signe du croisement.
En cas dhypertension extrêmement sévère, lautorégulation peut faillir. Laugmentation de pression dans les artérioles et les capillaires endommage lendothélium et les parois vasculaires. Lirruption de constituants plasmatiques dans la paroi artérielle constitue la nécrose fibrinoïde ainsi que le rétrécissement ou loblitération luminale. La faillite de lautorégulation dans le cerveau (la boîte cranienne étant inextensible) aboutit à loedème cérébral et au tableau clinique dencéphalopathie hypertensive. Le niveau de pression artérielle auquel survient la nécrose fibrinoïde dépend du niveau de pression artérielle basal. Les patients ayant une HTA chronique ont une hypertrophie artériolaire qui limite la transmission de pression dans la circulation capillaire. LHTA maligne est donc généralement associée à une PA diastolique > 130 mmHg. Inversement, lencéphalopathie hypertensive dépend surtout de la rapidité des variations tensionnelles ; elle peut survenir pour des PAD de 100 mmHg chez des sujets antérieurement normotendus à loccasion par exemple dune HTA aiguë liée à une éclampsie ou une glomérulonéphrite aiguë.
 3. Principales causes durgences hypertensives 3. Principales causes durgences hypertensives
Lencéphalopathie hypertensive peut compliquer lHTA maligne quelque soit la cause de celle-ci. Cependant les patients avec une encéphalopathie hypertensive nont pas tous une HTA maligne définie par la présence dune rétinopathie comportant hémorragies, exsudats ou oedème papillaire généralement bilatéral (traduisant à la fois des micro-infarctus rétiniens et lexsudation plasmatique et sanguine).
En fait lencéphalopathie survient plus fréquemment chez des patients antérieurement normotendus et chez lesquels lhypertension sinstalle ou saggrave rapidement. Lencéphalopathie semble actuellement surtout observée dans les circonstances dHTA aiguës "volo-dépendantes" comme par exemple le syndrome néphritique aigu de lenfant (glomérulonéphrite aiguë post-infectieuse), léclampsie chez la femme enceinte (qui peut être considérée comme un variant dencéphalopathie hypertensive compliquant la prééclampsie) ou en cas dinsuffisance rénale préexistante.
Lencéphalopathie, liée à loedème cérébral (perte de lautorégulation céréabrale), est caractérisée par la survenue progressive de céphalée, nausée, vomissement, agitation, confusion, troubles visuels et à un stade plus tardif de convulsions généralisées et dun coma. Létat de conscience et lexamen neurologique peuvent fluctuer entre les épisodes convulsifs. Ces signes doivent être distingués des signes neurologiques focaux liés à un AVC ischémique ou hémorragique. Une imagerie cérébrale par scanner ou RMN est indispensable dans la mesure où lAVC ne nécessite pas une réduction aussi agressive de la pression artérielle.
Lencéphalopathie hypertensive est une indication indiscutable à un traitement antihypertenseur urgent et parentéral.
Lobjectif initial du traitement consiste à diminuer la PAM de 25% en quelques minutes à 2 heures puis une réduction progressive vers 160/100 mmHg en 2 à 6 heures. Une telle cible ne peut être atteinte en sécurité quavec des antihypertenseurs IV administrés à débit contrôlé et sous stricte surveillance tensionnelle. Certains proposent même une mesure simultanée de la pression intracrânienne car la pression artérielle systémique et la pression intracrânienne peuvent évoluer de façon dissociée en particulier à linstauration du traitement.
Le nitroprussiate sodique (Nipriate®) et la nicardipine (Loxen®) constituent les traitements de choix. Ces vasodilatateurs artériolaires, qui augmentent la perméabilité capillaire, pourraient cependant aggraver loedème cérébral.
Lorsque la pression artérielle est contrôlée, un traitement oral est institué en relais avec lobjectif de normaliser progressivement la PA diastolique à 85-90 mmHg en 2-3 mois. La baisse initiale de la pression artérielle est souvent accompagnée dune aggravation fonctionnelle de la fonction rénale, suivie après quelques mois de traitement efficace dune amélioration traduisant la guérison des lésions vasculaires nécrosantes.
Parmi les patients hypertendus le risque dhémorragie cérébro-méningée est plus important ches les patients qui arrêtent spontanement leur traitement et chez les fumeurs. Lhémorragie cérébro-méningée se manifeste par un déficit neurologique (trouble de la conscience avec généralement déficit focal) dinstallation généralement brutale avec des céphalées intenses. Elle est difficile à distinguer des accidents encéphaliques non hémorragiques. Le risque daggraver la situation neurologique sil existe une participation ischémique fait que lon ne doit administrer un traitement antihypertenseur durgence que si lhémorragie cérébrale est authentifiée par un scanner ou une RMN ; en cas de doute il faut sabstenir.
Le traitement antihypertenseur optimal au cours des hémorragies intracérébrales nest pas bien établi. Les considérations théoriques suivantes doivent être prises en compte :
- La baisse tensionnelle pourrait être bénéfique et diminuer le saignement en diminuant le gradient de pression entre la circulation systémique et le LCR.
- La réduction de la pression artérielle peut aggraver lischémie par le vasospasme et surtout la baisse de la pression de perfusion cérébrale. Les patients avec une hémorragie méningée ont souvent une augmentation de la pression intracranienne engendrée par lhématome et laugmentation de la pression artérielle systémique constitue souvent le seul moyen dassurer une pression de perfusion cérébrale suffisante (pression de perfusion = pression artérielle moyenne pression intracranienne).
Ces données contradictoires sont illustrées dans une série de 134 patients ayant une hémorragie méningée. Chez les 80 patients randomisés pour obtenir une baisse de la pression artérielle diastolique < 100 mmHg lincidence de resaignement est plus basse (15 vs. 33 %), mais le bénéfice est annulé par une incidence plus élevée dinfarctus (42 vs. 22 %).
En pratique la conduite peut être schématisée de la façon suivante :
En cas doedème aigu pulmonaire, cardiogénique ou néphrogénique, la nitroglycérine (Lenitral®) en perfusion intraveineuse constitue le meilleur choix en association avec un diurétique de lanse par voie IV (furosémide, bumétanide). Le diurétique nexerce pas deffet antihypertenseur aigu en lui même mais en corrigeant lhypoxémie il diminue lactivation adrénergique qui en résulte. En cas de rétention hydrosodée liée à une insuffisance rénale, la négativation du bilan sodé est indispensable mais les diurétiques de lanse peuvent être inefficaces et il est alors nécessaire de recourir à une ultrafiltration.
Les produits qui augmentent le travail cardiaque (diazoxide, dihydralazine) et ceux qui diminuent la contractibilité (ß-bloquant et labétalol) doivent être évités.
La suspicion de dissection aortique nécessite la confirmation du diagnostic et la réduction de la pression artérielle systolique à la valeur la plus basse tolérable. Le traitement hypotenseur initial comporte ladministration dun ß-bloqueur IV (esmolol, Brevibloc®) ou de labetalol IV pour réduire la fréquence cardiaque < 60 bpm.
Si la pression artérielle systolique reste > 100 mmHg avec une fonction neurologique et rénale satisfaisantes, le nitroprussiate sodique IV ou la nicardipine IV sont ajoutés. Le nitroprussiate sodique ou la nicardipine ne doivent pas être utilisés en labsence de ß-bloquant car lactivation sympathique réflexe liée à la vasodilatation augmente la contraction ventriculaire et les forces de cisaillement pariétal. Pour cette même raison, le diazoxide ou la dihydralazine ne doivent pas être utilisés.
Les patients sous nitroprussiate sodique doivent être monitorés par un cathéter intra-artériel dans le bras ayant la pression auscultatoire la plus élevée. Lorsque létat hémodynamique est stabilisé, les examens dimagerie aortique sont réalisés (ETO, RMN ou aortographie selon les cas ou leur disponibilité).
A distance le traitement médical comporte une association de ß-bloqueur et dIEC. Léviction des efforts physiques intenses doit être recommandée afin de limiter le cisaillement pariétal aortique.
Léclampsie est une complication hypertensive de la grossesse survenant au cours du troisième trimestre et associée à des convulsions et à une protéinurie. Léclampsie et la pré-éclampsie font courir les mêmes risques neurologiques que lencéphalopathie hypertensive. Le traitement étiologique est de mettre fin à la grossesse par une césarienne.
La perfusion de sulfate de magnésium représente le traitement symptomatique qui prépare à la césarienne. La dihydralazine (Népressol®), le labetalol (Trandate®) ou la nicardipine (Loxen®) IV peuvent être associés lorsque la pression artérielle nest pas suffisamment contrôlée. Le nitroprussiate sodique (qui peut induire une intoxication foetale au cyanure) et les IEC (qui peuvent tous induire une anurie néonatale) sont contre-indiqués dans cette situation. Le plus souvent la sévérité de lHTA et la souffrance foetale requièrent une délivrance qui facilite le traitement de lHTA maternelle.
 4. Diagnostic différentiel 4. Diagnostic différentiel
Les urgences hypertensives vraies définies précédemment doivent demblée être différenciées de lHTA sévère asymptomatique ("poussée hypertensive"), beaucoup plus fréquente. Cette hypertension de haut degré manométrique (pression artérielle diastolique > 115 mmHg) ne saccompagne daucun signe de souffrance viscérale cardiaque, aortique, rénale ou neurologique. Il sagit souvent dhypertendus chroniques, parfois ayant interrompu leur traitement antihypertenseur.
Ces patients ne relèvent en aucun cas dun traitement urgent dont lobjectif serait une normalisation rapide de la pression artérielle, a fortiori par des antihypertenseurs injectables. Il ny a en effet aucun bénéfice démontré à traiter rapidement ces patients hypertendus asymptomatiques ne présentant pas de signe datteinte des organes-cibles. De plus une ischémie voire un infarctus, cérébral ou myocardique peuvent être induits par une thérapeutique antihypertensive agressive, si le niveau de pression artérielle diminue en-dessous de la limite inférieure de lautorégulation pour laquelle la perfusion est maintenue.
Le but thérapeutique initial est lobtention dune réduction progressive de la PA diastolique entre 95 et 100 mmHg sur quelques jours à quelques semaines avec un traitement conventionnel par voie orale. Le plus souvent, la mise au repos, au calme et la reprise du traitement oral antérieur permettent de ramener la pression artérielle à des valeurs acceptables.
On en rapproche les pseudo-urgences hypertensives associant une élévation aiguë de la pression artérielle et divers symptomes mais sans signe de souffrance viscérale. Les cas les plus fréquents sont les élévations tensionnelles au cours dun épidosde douloureux aigu et les attaques de panique. Le diagnostic différentiel repose sur la normalité de lexamen cardiovasculaire et neurologique permettant décarter les situations durgence hypertensive figurant dans le tableau 1.
Un problème diagnostique différentiel plus délicat est représenté par les HTA associées à des signes neurologiques. La conduite à tenir est très dépendante de la cause des manifestations neurologiques : lencéphalopathie doit être traités durgence par des antihypertenseurs parentéraux, lhémorragie intracérébrale nécessite souvent une réduction tensionnelle plus modérée, lHTA associée à un AVC ischémique doit inversement être respectée.
En cas dAVC, une HTA aiguë et sévère est observée chez quatre-cinquième des patients, quil ait existé ou non une HTA permanente antérieure. Cette HTA aiguë est médiée par le système sympathique et peut saccompagner de signes ECG simulant une ischémie myocardique. Lélévation aiguë de la pression artérielle se normalise spontanément dans la majorité des cas : 10 jours après un AVC, les deux-tiers des patients sont normotendus.
La conduite à tenir est difficile à schématiser car les bénéfices de la baisse tensionnelle doivent être balancés avec le risque daggravation de lischémie par lhypoperfusion périlésionnelle et/ou le vasospasme cérébral.
Note "Pénombre ischémique au cours des AVC ischémiques"
Dans les premiers jours suivant un AVC ischémique expérimental, lautorégulation cérébrale est profondement altérée. En raison de la vasodilation ischémique, la pression de perfusion dans la zone de "pénombre ichémique" (zone de tissu cérabral potentiellement viable qui entoure linfarctus) est très dépendante de la pression artérielle. Lélévation de la pression artérielle constitue donc une adaptation favorable au maintien de la perfusion de cette zone vulnérable. Inversement toute baisse de la pression artérielle risque daggraver lischémie cérébrale et de créer des lésions irréversibles.
|
Il ny a pas dessai controlé permettant dévaluer les bénéfices et les risques précis dune réduction de la pression artérielle au cours des AVC ischémiques. Cependant la physiopathologie expérimentale et clinique montrant laggravation neurologique lors de la réduction rapide de la pression artérielle suggère labstention. Il est actuellement recommandé (JNC VI, ANAES 2000) de ne pas instituer ou renforcer un traitement antihypertenseur dans les 10 jours qui suivent un AVC ischémique (à lexception dune encéphalopathie hypertensive documentée par le FO et la RMN ou dune hémorragie intra-cérébrale documentée par un scanner ou une RMN ou encore dune dissection aortique documentée).
 5. Récapitulatif 5. Récapitulatif
|